Система ОМС позволяет в полном объеме финансировать медорганизации, оказывающие ВМП
- Ольга Владимировна, более 20 лет в России предусматривается целевое финансирование медицины высоких технологий. В какой период этот сектор стал развиваться наиболее активно?
- Национальный проект «Здоровье», стартовавший в 2006 году, стал важнейшим этапом в развитии оказания ВМП. В рамках именно этого нацпроекта была поставлена цель: обеспечить равную доступность ВМП вне зависимости от места проживания россиян, в ней нуждающихся.
До 2014 года оказание такой помощи финансировалось в основном из средств федерального бюджета. С 2014 года ВМП была разделена на две части: одна была включена в государственную программу ОМС и стала оказываться за счет средств ФОМС, другая по-прежнему оказывалась за счет средств федерального бюджета. Данная мера была принята с целью повышения доступности оказания медицинской помощи для населения, а также для сокращения среднего времени ожидания госпитализации. С этого же года ВМП начала оказываться и в экстренной форме.
- Сегодня порядок финансирования ВМП изменен. За счет чего происходит обеспечение этого вида медпомощи, и какие еще изменения произошли?
- Теперь вся высокотехнологичная медицинская помощь финансируется из бюджета ФОМС. Но принцип дальнейшего распределения ресурсов принципиально различается: финансовое обеспечение ВМП, включенной в базовую программу ОМС, осуществляется путем перечисления территориальным фондам средств в составе субвенций, а финансирование ВМП, не включенной в госпрограмму ОМС, идет напрямую федеральным государственным учреждениям, в рамках выполнения ими государственного задания по оказанию данного вида помощи. Кроме того, из бюджета ФОМС осуществляется софинансирование расходов субъектов РФ, возникающих при оказании ВМП.
Перечень видов и методов ВМП, а также их стоимость ежегодно утверждается Правительством РФ. В 2017 году он содержит 42 группы ВМП, включенных в базовую программу (ОМС), и 66 групп ВМП, не включенных в нее. В целях поэтапного расширения перечня видов высокотехнологичной медицинской помощи, оказываемых в рамках базовой программы ОМС, в 2016 году осуществлялось финансовое обеспечение дополнительно 54 методов ВМП, а в 2017 году к ним добавилось еще 4 метода по профилям «Акушерство и гинекология», «Педиатрия», «Сердечно-сосудистая хирургия» и «Урология».
- Кто может претендовать на получение ВМП? И как происходит направление на госпитализацию?
- Право на бесплатную высокотехнологичную медицинскую помощь имеют все без исключения граждане нашей страны. Главный критерий ее получения - медицинские показания.
Решение о необходимости получения ВМП принимает лечащий врач. Он же направляет больного на более углубленное обследование, чтобы исключить возможные противопоказания. После этого врач выдает направление на госпитализацию и готовит комплект документов, который передается лечебным учреждением в Комиссию по отбору пациентов на оказание ВМП органа управления здравоохранением субъекта РФ. После положительного решения комиссии, документы пациента направляются через специализированную информационноаналитическую систему Минздрава России в рекомендуемое ему федеральное медицинское учреждение, которое оказывает ВМП по данному профилю. При этом на пациента оформляется электронный талон ВМП. Комиссия федерального медицинского учреждения рассматривает медицинские документы пациента, информируя о принятом решении посредством уведомлений в системе Минздрава.
В случае определения даты госпитализации пациент может получить талон и информацию, необходимую ему для подготовки на госпитализацию в федеральную клинику, в департаменте здравоохранения. Если вид ВМП, в котором нуждается пациент, включен в базовую программу, лечебное учреждение готовит точно такой же пакет документов, но направляет его непосредственно в принимающее медицинское учреждение.
ВМП оказывается и в экстренной форме, когда больной не может ждать. Например, пациенты с острым коронарным синдромом (инфаркт миокарда, нестабильная стенокардия), нуждающиеся в незамедлительном стентировании коронарных сосудов, эту помощь получают немедленно.
- Сколько средств выделяется на ВМП?
- Финансирование ВМП в рамках базовой программы ОМС ежегодно увеличивается. В 2014 году размер финансового обеспечения составил 28,6 млрд рублей, в 2015-м - 46,7 млрд, в 2016 году - 63,1 млрд, то есть по сравнению с 2014 годом финансирование увеличилось более чем в 2 раза, а по сравнению с 2015-м - на 30%.
Объемы ВМП (тыс. госпитализаций)
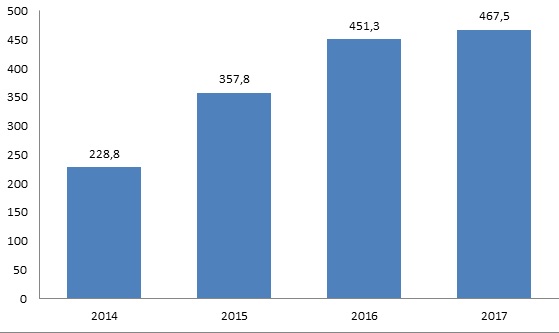
Источник: ФОМС
Утвержденная стоимость ВМП в рамках базовой программы ОМС на 2017 год составляет 69 млрд рублей. Значительный размер финансового обеспечения (более 80% от общего объема использованных средств) направлен на оплату ВМП по профилям: сердечно-сосудистая хирургия (12,5 млрд рублей), травматология и ортопедия (5,1 млрд), онкология (3,9 млрд), неонатология (2,6 млрд), офтальмология (2,4 млрд).
Стоимость ВМП, млрд рублей
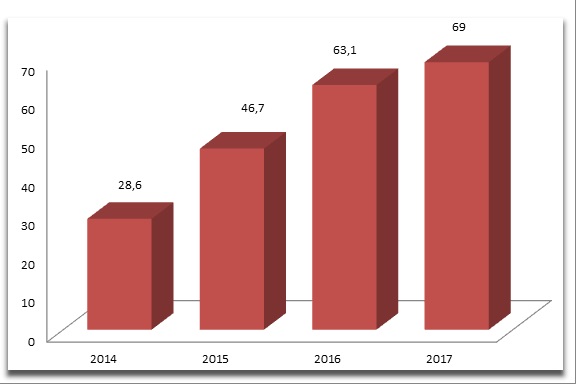
Источник: ФОМС
Средняя стоимость одной госпитализации при оказании ВМП в 2017 году составляет 145,9 тыс. рублей. При этом и тарифы на ВМП в рамках ОМС, и ее объемы также ежегодно увеличиваются.
Перечень медицинских организаций, осуществляющих деятельность в сфере ОМС и имеющих лицензию на оказание ВМП, в 2017 году представлен 984 учреждениями: 749 медорганизациями субъектов РФ, 143 ФГУ и 92 клиниками негосударственной формы собственности.
Таким образом, благодаря включению методов ВМП в базовую программу ОМС, произошло повышение доступности данного вида медицинской помощи населению за счет увеличения объема оказываемых видов, снижение сроков ожидания получения медицинской помощи, сокращение размеров финансовых затрат на случай лечения, а также повышение контроля медицинских организаций, оказывающих ВМП.
- Поскольку с 2017 года изменился порядок финансирования ВМП, невключенной в базовую программу, давайте остановимся на этом разделе подробнее. В чем преимущества новой схемы?
- На 2017 год и аналогично на 2018 и 2019 годы на оказание ВМП вне ОМС в бюджете ФОМС запланированы средства в размере 96,7 млрд рублей в 136 федеральных клиниках. При этом 90,7 млрд рублей уходит на выполнение государственного задания ФГУ, а остальные 6 млрд - на софинасирование расходных обязательств субъектов РФ, возникающих при оказании ВМП вне ОМС.
В каждой из 136 федеральных клиник имеется свое государственное задание, которое распределяют их учредители – федеральные органы исполнительной власти (таблица).
|
Федеральные органы исполнительной власти |
Количество ФГУ |
|
Минздрав России |
79 |
|
Федеральное медико-биологическое агентство |
25 |
|
Федеральное агентство научных организаций |
17 |
|
Управделами Президента России |
4 |
|
Минобрнауки России |
3 |
|
Минобороны России |
3 |
|
Минтруда России |
3 |
|
МЧС России |
1 |
|
Росавиация |
1 |
Механизм прямого субсидирования ускорил сроки получения субсидии медорганизациями. Если ранее финансовые потоки доходили непосредственно до клиник к концу первого квартала, то в 2017 году финансирование начато уже 25 января после подписания первых соглашений с медицинскими организациями и федеральными органами исполнительной власти – учредителями федеральных клиник.
По состоянию на 18 июля 2017 года в ФГУ перечислено 67,7 млрд рублей (74,6% от предусмотренных на 2017 год). Направление средств напрямую целевым образом не только гарантирует стабильные выплаты заработной платы медицинским работникам, осуществление закупки оборудования и медикаментов в необходимом объеме, но и обеспечивает большую прозрачность финансовых потоков в здравоохранении. В 2017 году ВМП, не включенная в базовую программу ОМС, оказывается 953 методами по 17 профилям медицинской помощи.
Хочу отметить, что система ОМС позволяет в полном объеме финансировать медицинские организации, стимулирована разработка и утверждение стандартов медицинской помощи, новых инновационных высокотехнологичных методов лечения. Высокие медицинские технологии при рациональном использовании ресурсов и их доступности для широких слоев населения существенно увеличивают эффективность здравоохранения, а также позитивно влияют на медико-социальные и медико-демографические показатели.
Приведенная научная информация, содержащая описание активных веществ лекарственных препаратов, является обобщающей. Содержащаяся на сайте информация не должна быть использована для принятия самостоятельного решения о возможности применения представленных лекарственных препаратов и не может служить заменой очной консультации врача.

